A pesar de su nombre, la vitamina D no es una vitamina, sino una hormona esteroidea del grupo de los secosteroides, y por lo tanto es un potente regulador del metabolismo celular uniéndose a su receptor nuclear intracelular. Como sabemos, las instituciones médicas han establecido unas CDR (cantidad diaria recomendada) de cada vitamina. Sin embargo, estas CDR no se han establecido según los niveles óptimos para la salud , sino que se han establecido para evitar la enfermedad más evidente asociada a su deficiencia. Las CDR de vitamina D se establecieron en base a la observación de McCollum y Davies que una cucharada de aceite de hígado de bacalao prevenía el raquitismo. Así, la cantidad equivalente de vitamina D contenida en una cucharada de aceite de hígado de bacalao conforma la actual recomendación de las CDR. Los niveles recomendados de vitamina C a día de hoy, son básicamente aquellos que previenen el escorbuto (1,2). Aunque en este artículo hablaré a menudo de la vitamina D como una única cosa, realmente es un grupo de compuestos liposolubles (solubles en grasa) del grupo de los esteroides. Los más importantes y estudiados con el colecalciferol (vitamina D3) y el ergocalciferol (vitamina D2), también llamados conjuntamente calciferoles, que presentan este aspecto químico:
Hasta 1998 los niveles de vitamina D en sangre considerados adecuados por la comunidad médica eran de 10ng/ml. Ese mismo año sin embargo, Holick publicó en The Lancet que 20ng/ml eran los niveles necesarios para mantener un nivel adecuado de la hormona PTH , estimulada con bajos niveles de calcio en plasma, cuya absorción depende en un 90% de la vitamina D disponible. Tanto el nivel óptimo de absorción de calcio como de menores valores de PTH se encuentran en unos 30ng/ml. (3)
Sin embargo, además de ser clave en el metabolismo del calcio y la PTH, la vitamina D es un potente regulador de los ciclos de proliferación, diferenciación y apoptosis celular, siendo por lo tanto una molécula crítica en el metabolismo del cancer, en el metabolismo musculoesquelético y en la inmunidad. También es un regulador de la cascada de eicosanoides, disminuyendo las citoquinas proinflamatorias (TNF, PCR, IL6,IL12) y aumentando citoquinas antiinflamatorias como IL10, lo que explica su capacidad analgésica en pacientes con dolor crónico, al disminuir la inflamación y la nocicepción. Aunque siempre se ha ligado la acción de la vitamina D al metabolismo óseo a través de la absorción del calcio, se han identificado receptores de vitamina D en distintas estructuras del cerebro, médula espinal, y ganglios sensitivos, por lo que la vitamina D está fuertemente implicada en el metabolismo del sistema nervioso, actuando no como una vitamina, sino como un neuroesteroide. La vitamina D está implicada en la expresión del factor de crecimiento neuronal NGF, responsable del crecimiento y supervivencia de las neuronas (4,5,6,7). Se ha encontrado deficiencia de vitamina D en enfermedades neurológicas como Alzheimer, Parkinson, esclerosis múltiple, epilepsia o esquizofrenia, en trastornos del estado de ánimo como depresión, y en el empeoramiento de la función cognitiva. También se han hallado receptores de vitamina D en el músculo liso, músculo cardíaco y vasos sanguíneos, aunque el debate sobre la discriminación inmunohistoquímica para detectar los receptores VDR no se ha zanjado, habiéndose sugerido que la acción de la Vitamina D pueda ser principalmente indirecta (8). Existen además receptores de vitamina D identificados en el hígado, pulmones, próstata, colon, gónadas, tejido mamario, tejido musculoesquelético, etc, lo que explica la enorme diversidad clínica asociada a la deficiencia de vitamina D.
Los datos epidemiológicos son muy contundentes: aquellas personas con niveles de vitamina D más altos tienen un riesgo de diversos tipos de cancer cancer reducido a la mitad respecto a aquellas personas con niveles más bajos. También aquellas personas con niveles más elevados de vitamina D presentan un 250% menos de cardiopatías, menor incidencia de diabetes tipo I y diabetes tipo II, menor incidencia de artrosis, osteoporosis, fracturas, caidas, asma, alergias, infecciones respiratorias, artritis, fatiga, hipertensión, ciertas enfermedades neurológicas y menor mortalidad por cualquier causa (8,9,10,11,12).
En la Universidad de Boston y California, Garland, Holick y otros estiman que solo en Estados Unidos y Reino Unido, entre 70.000 y 80.000 personas mueren prematuramente cada año por falta de vitamina D. El coste sanitario por falta de vitamina D lo estiman en unos 50.000 millones de dólares, mientras que el coste sanitario por un exceso de radiación solar debido a ciertos tipos de cancer de piel lo estiman en unos 6000 millones, por lo que los beneficios de la exposición razonable al sol sobrepasan los riesgos, tanto en términos de mortalidad, como en impacto para el sistema nacional de salud de cada país (13). Grant calcula en un 20% las muertes reducidas en las enfermedades asociadas a la falta de vitamina D. El coste económico de la vitamina D es muy bajo, los efectos secundarios mínimos y los beneficios potenciales muy amplios (14). Investigadores del University College de Londres presentaron en la conferencia de European Society of Human Genetics (ESHG) polimorfismos como marcadores del status de vitamina D para evitar factores de confusión asociados a los estudios que han arrojado resultados mixtos. Encontraron que por cada incremento de un 10% en los niveles de vitamina D, el riesgo de desarrollar hipertensión disminuía más de un 8% (15). La enfermedad cardiovascular y los infartos asociados a hipertensión, asociados tanto a la falta de exposición al sol como a la falta de vitamina D, producen 80 veces más muertes que el cancer de piel en el Reino Unido (16).
Al contrario de lo que se ha afirmado desde ciertas asociaciones médicas, los datos epidemiológicos sugieren que la exposición al sol a lo largo de la vida podría proteger contra los melanomas y en varios estudios es la ausencia de exposición al sol lo que parece relacionarse con una mayor incidencia (17,18,19,20,21,22). El melanoma es más común en trabajadores de interior que de exterior y es más habitual en las zonas de la piel no expuestas al sol (23,24). De hecho, en Japón el melanoma más frecuente ocurre en las plantas de los pies (25), además de ocurrir dentro de la boca o en los órganos sexuales. La exposición solar está en algunos estudios asociado con una mayor supervivencia a los propios melanomas (25). Lo mismo se ha documentado con ciertos tipos de linfomas (26). De forma prospectiva, se ha documentado que la exposición a radiación ultravioleta produce una disminución en la mortalidad por cancer en general, y de forma específica de próstata, colon, pulmón, riñon, vegiga, etc (27). Por otro lado, la exposición al sol es antidepresiva y mejora los ciclos de sueño, lo que produce mejoras adicionales en la salud. Mientras que la relación de la exposición solar con el melanoma cuanto menos no está claramente documentada, el resto de beneficios sobre la salud podrían sobrepasar los riesgos.
Un gran secreto: los seres humanos necesitamos el sol para vivir. Venimos de África y nuestra piel al salir de allí se aclaró buscando desesperadamente el sol. Es absolutamente antidarwiniano pensar que hay que evitar el sol. Tampoco parece que hayan aumentado los melanomas como dicen las asociaciones de dermatólogos. Lo que ha aumentado es diagnosticar como cancer lunares que no son cancer según documenta Welch en la Universidad de Dartmouth (28). Como se diagnostica como cancer lo que no es un cancer, las estadísticas de supervivencia mejoran, puesto que hay más diagnósticos, y menos muertes. Ingenioso! Así se disfraza de éxito médico lo que no es más que maquillaje estadístico. Es la historia no contada del diagnóstico precoz.
La forma consensuada para medir la presencia de la vitamina D en el cuerpo es mediante la identificación de su forma hidroxilada, la 25-hidroxivitamina D o más conocida como 25OHD, en sangre. Un indicador cuyos niveles son complejos de gestionar ya que, además de estar influenciados por la ingesta dietética, como ya he mencionado, depende también de la irregular exposición solar. Y ambos factores no provocan una respuesta lineal, complicando aún más la cosa.
Bajo estos consejos, distorsionando los peligros del sol y olvidando mencionar los beneficios, se ha creado una epidemia de hipovitaminosis D.
Síntesis y bioquímica
 La vitamina D es conformada por un grupo de micronutrientes liposolubles con dos formas principales: ergocalciferol (D2) y colecalciferol (D3). Ambas son absorbidas por el intestino pero no tienen actividad biológica en el cuerpo. Para ello siguen un proceso de transformación en dos pasos. Primero en el hígado son convertidos a 25(OH)D, que no tiene gran actividad biológica pero es almacenado en distintos tejidos, principalmente en el tejido adiposo, y es la forma circulante en nuestro cuerpo. La segunda etapa sucede de forma sistémica en los riñones, donde el 25(OH)D es transformado en 1,25(OH)2D, el metabolito biológicamente activo de la vitamina D.
La vitamina D es conformada por un grupo de micronutrientes liposolubles con dos formas principales: ergocalciferol (D2) y colecalciferol (D3). Ambas son absorbidas por el intestino pero no tienen actividad biológica en el cuerpo. Para ello siguen un proceso de transformación en dos pasos. Primero en el hígado son convertidos a 25(OH)D, que no tiene gran actividad biológica pero es almacenado en distintos tejidos, principalmente en el tejido adiposo, y es la forma circulante en nuestro cuerpo. La segunda etapa sucede de forma sistémica en los riñones, donde el 25(OH)D es transformado en 1,25(OH)2D, el metabolito biológicamente activo de la vitamina D.
Sin embargo, casi todos los tejidos tienen la capacidad de transformar 25(OH)D en 1,25(OH)2D de forma autocrina. El metabolito activo de la vitamina D tiene receptores (VDR) en prácticamente cada tejido, desde las neuronas hasta la próstata, regulando la expresión de más de 1000 genes. Esto significa que esta molécula es a nivel metabólico mucho más de lo que la literatura médica y nutricional clásica dice (salud ósea y absorción de calcio). El 1,25(OH)2D actúa uniéndose a su receptor intracelular (VDR), un miembro de la familia de receptores nucleares que actúa como factor de transcripción de una gran variedad de genes, modulando la síntesis de nuevas proteínas. También puede reprimir la transcripción de otros genes, tales como el de la 1a-hidroxilasa o PTH. El cuerpo puede sintetizar Vitamina D3 desde el colesterol (a partir del 7-dihidroxicolesterol) cuando hay UVB disponible a partir del sol. Los análisis de 25(OH)D en sangre reflejan tanto la cantidad ingerida a través de los alimentos como la cantidad sintetizada a raiz de la exposición al sol. Este es el metabolito que hay que pedir en la analítica para valorar el status individual.
El sol (la radiación ultravioleta – UV) es la mejor fuente de vitamina D, ya que se producen cofactores (fotoproductos) asociados cuya función aún desconocemos, pero probablemente deben ser importantes como apunta la epidemiología. Algunas moléculas son conocidas en la fisiología vascular, como el óxido nítrico, y otras como neurotransmisores del sistema nervioso central como las endorfinas. Por lo tanto, la exposición al sol y a los rayos UV tienen beneficios independientes a la vitamina D (29,30,31).
Una persona promedio eleva 10ng/ml por cada 1000 UI ingeridos de vitamina D, aunque se necesitan varios meses para alcanzar valores estables en plasma. 30 minutos al sol con poca ropa en un día soleado puede sintetizar 10.000 IU o más, tras lo cual existe un mecanismo enzimático que se activa para evitar alcanzar niveles tóxicos. Una persona deficiente en vitamina D no absorbe el 80-90% del calcio que ingiere, mientras que una persona con insuficiencia no absorbe el 70%. Ya es internacionalmente aceptado que los niveles de vitamina D deben estar por encima de 30ng/ml, considerándose en la mayoría de sistemas de salud niveles cercanos a los siguientes:
Niveles normales >30ng/ml
Insuficiencia <30ng/ml
Deficiencia <20ng/ml
Algunos estudios muestran que el tiempo que una persona pasa en exteriores predice mejor los niveles de vitamina D que la ingesta nutricional de la misma (32), sin embargo otros estudios han mostrado más efectividad en alcanzar niveles estables de vitamina D en plasma con suplementos dietéticos (33). Un estudio en surferos en Hawai, quienes habían tenido 15 horas de sol semanales como mínimo durante los tres meses anteriores al estudio, mostró que los niveles plasmáticos de vitamina D variaban desde la deficiencia marcada (11ng/ml) hasta los 71ng/ml. Esto demuestra la enorme variabilidad individual en los niveles de vitamina D (34). La vitamina D ingerida no es proporcional a los valores alcanzados en sangre. Por ejemplo, un estudio administró una dosis alta de 50.000 IU (más de 100 veces las CDR), la cual solo produjo una elevación de 7 ng/ml en jovenes saludables que tenían concentraciones normales de 32 ng/ml de base (35). Dosis diarias de 5 veces las CDR en adolescentes fueron las dosis mínimas para alcanzar valores adecuados en sangre, sin que se haya reportado ningún efecto secundario.
Radiación ultravioleta
Se ha mapeado el cancer y las enfermedades cardiovasculares y autoinmunes y siguen un patrón: las personas que viven en mayores latitudes tienen mayor riesgo de todas estas enfermedades. También un diagnóstico de cancer en invierno tiene peor pronóstico que en verano (36). Se ha documentado que la luz ultravioleta contribuye a las diferencias raciales y geográficas en la tensión arterial (37). Existen varios factores a tener en cuenta para medir el impacto de la radiación solar. El ecuador está a 0º de latitud y los rayos UV están a la menor distancia de la tierra. Por encima de 35º de latitud, la piel no es capaz de generar casi vitamina D desde otoño hasta primavera. Igualmente influye la altitud: con menor altitud, mayor radiación es absorbida por la atmósfera. Aquellos que viven en la montaña por lo tanto tienen mayor acceso a los rayos UV. La polución bloquea los UV, al igual que las nubes. Las cremas solares también impiden prácticamente por completo la síntesis de vitamina D. La radiación UBV tampoco penetra bien la ropa ni los cristales, por lo que el sol que penetra por una ventana no produce vitamina D.
La deficiencia de vitamina D es más acusada en las personas mayores (con la edad nuestra piel sintetiza un 25% de la vitamina D que se sintetiza en la juventud). También hay una mayor incidencia en las personas de raza negra, ya que la melanina que da color a su piel actua como un filtro contra los rayos UV. Es un problema evolutivo que las personas de raza negra hayan emigrado hacia lugares con poco sol, ya que en las zonas con poco sol la selección natural darwiniana ha favorecido a las personas de piel muy clara para aumentar la síntesis de vitamina D.
Recordemos la salud evolutiva. Hemos salido de África, posiblemente de un grupo de sólo 600 individuos. Si el sol no fuera óptimo para la salud, por qué la selección natural ha favorecido un cambio hacia la piel clara?
Vitamina D y nutrición

Es difícil obtener la vitamina D necesaria a través de la nutrición. Una persona deficiente en vitamina D debería tomar unos 20 vasos de leche (enriquecida) o 10 huevos diarios para alcanzar niveles adecuados en sangre. El salmón y otros pescados grasos de piscifactoría tienen niveles despreciables de vitamina D (y omega 3). Es, de nuevo, la importancia de la salud evolutiva: el salmón salvaje se alimenta de zooplancton y fitoplancton que ha fotosintetizado la vitamina D en el mar, desde hace cientos de millones de años. La naturaleza no ha alimentado a los salmones con maiz y granos, como se hace en las piscifactorías. Con estas prácticas se pierde la vitamina D. Respecto a las distintas presentaciones de la vitamina D en suplementos y alimentos enriquecidos, podemos encontrar vitamina D2 (ergocalciferol) y D3 (colecalciferol). Se pueden alcanzan niveles plasmáticos similares con ambas formas, aunque algunos muestran superioridad de la vitamina D3. Como la vitamina D3 es posiblemente más biodisponible y es además la forma sintetizada por la piel en respuesta a la radiación UV, es la forma que yo recomiendo suplementar si existe posibilidad de elegir. Las grasas poliinsaturadas, esas que los gobiernos y las asociaciones del corazón nos han dicho que son las grasas “buenas”, disminuyen la disponibilidad de la vitamina D, cosa que no sucede con la grasa saturada “mala” (38).
Epidemia de deficiencia de vitamina D
Cada día pasamos más tiempo en interiores, tanto en el ámbito laboral, como en el social, incluido nuestro tiempo de ocio. En los últimos años se ha apreciado un descenso en los niveles de vitamina D de la población. Por ejemplo, en Estados Unidos la gente con deficiencia de vitamina D se ha duplicado en sólo 10 años, por una mayor exposición a los espacios interiores, tanto laboral como socialmente, y posiblemente por las recomendaciones de evitar las grasas en los alimentos (39). Sin embargo, tomar las cantidades diarias recomendadas, e incluso superarlas, tampoco es suficiente para mantener niveles adecuados de vitamina D en sangre (40). Un estudio en Boston encontró que el 36% de los médicos y estudiantes de medicina menores de 29 años son deficientes, incluso aquellos que toman un multivitamínico a diario. Otro estudio realizado en personas saludables entre 18 y 84 años en la misma ciudad encontró que el 87% tenían niveles insuficientes de vitamina D, y el 60% eran deficientes, a pesar de que el 30% declararon tomar un multivitamínico a diario con el 100% de las CDR de vitamina D (41).Como Boston es una ciudad con una latitud elevada, sería intuitivo pensar que ciudades más soleadas no tienen problema en mantener niveles adecuados de vitamina D. Sin embargo, se ha documentado que en Florida el 42% de la población tiene deficiencia. En Arabia Saudí, Egipto, India, Jordania, Libano o Tunez se han documentado deficiencias de entre el 44 y el 95% en los niveles de vitamina D. En España el 61% de los universitarios de medicina y el 87% de las personas mayores de 64 años presentan insuficiencia o deficiencia incluso en un lugar tan soleado como Gran Canarias (42,43). Hasta un 70% de europeos podría presentar deficiencia o insuficiencia de vitamina D (44). En el norte de Europa y Escandinavia se han encontrado niveles de insuficiencia o deficiencia en la práctica totalidad de la población.
La piel muy pigmentada (muy oscura), requiere 3-6 veces mayor exposición al sol que la piel clara para alcanzar los mismos niveles de vitamina D. Más del 42% de la gente de raza negra tiene deficiencias severas de vitamina D, encontrándose niveles menores a 15ng/ml (45). En un estudio con gente con sobrepeso a las que se irradió en una cabina con rayos UVB, los niveles de vitamina D alcanzados en sangre fueron un 50% menores que los niveles alcanzados por personas normopeso, y lo mismo se ha documentado administrándoles suplementos (46). Del mismo modo, la gente mayor produce un 25% de la vitamina D que se produce durante la juventud, por lo que existe una gran prevalencia de déficit de vitamina D a esta edad (47). Los diabéticos también son población de riesgo. Cerca del 80% de adolescentes y adultos con diabetes tienen insuficiencia de vitamina D (48,49). Las mujeres, especialmente aquellas embarazadas, y los niños también presentan una incidencia acusada de deficiencia. Las dosis estándar utilizadas actualmente en madres lactantes (400 IU) no elevan los niveles de vitamina D en el niño debido a la pobre penetración en la leche. Se necesitan unas 4000IU en la madre para alcanzar niveles suficientes de vitamina D en el neonato (50). Bajos niveles de esta vitamina durante el embarazo se han asociado a diabetes gestacional, pre-eclampsia y niños de tamaño reducido (51). Los niveles bajos de vitamina D en niños tienen relación con la anemia (52).
Esto debe ser tenido en cuenta por los médicos y nutricionistas a la hora de pautar la dosis de vitamina D en gente con problemas para mantener niveles adecuados, recordad:
- personas con sobrepeso
- personas de raza negra, sudamericanas o del sudeste asiático
- personas mayores
- diabéticos
- mujeres embarazadas
- personas institucionalizadas, encamadas, etc
Salud ósea y artrosis
Quizás esto de la salud ósea se asocie a cosas inevitables de la edad sin mayor importancia. Siento deciros que nada más lejos de la realidad. En primer lugar, merece la pena darle la importancia que merece: la densidad ósea es un mejor predictor de la mortalidad que el colesterol o la hipertensión. Es decir, que una mala salud ósea tiene un peor pronóstico sobre la salud general que el colesterol o la hipertensión (53). El 30% de los mayores de 65 años se caerán cada año y esto produce una dinámica en espiral. Sufrir una caída aumenta varias veces el riesgo de una futura caida, y tener una rotura de cadera aumenta un 300% la mortalidad por cualquier causa (54,55). Pero además, el 30% de las personas mayores que se fracturan la cadera mueren durante ese mismo año.Además de estos datos de mortalidad existe el problema de una espiral de pérdida de función y calidad de vida (incapacidad para salir de casa, encamamiento, debilidad muscular, dolor, etc…). Ciertamente es un problema de dimensiones biopsicosociales enormes, y no comienza en la vejez, comienza con los desequilibrios mantenidos durante décadas desde la juventud.
Un 30% de las mujeres postmenopáusicas padecen osteoporosis. Un 40% de las mujeres con osteoporosis tendrán una fractura o más a lo largo de su vida, porcentaje bastante inferior en el hombre (56,57). Sólo en Estados Unidos hay 25 millones de personas con osteoporosis. En el año 2000 se documentaron algo más de 9 millones de fracturas osteoporóticas en el mundo (de fragilidad o bajo trauma), de las cuales más de 1,5 millones fueron fracturas de cadera (58). Para el año 2050, algunas proyecciones estiman entre 7 y 21 millones de fracturas de cadera anualmente (59). La estancia media hospitalaria tras una fractura de cadera es de 16 días con una mortalidad intrahospitalaria superior al 5% (60). Donde encaja el sol y la vitamina D en todo esto? Las fracturas son 7 veces menores en los paises del sur de Europa comparado con EEUU y Norte Europa (61), y la propia densidad ósea decrece en otoño e invierno y aumenta en primavera y verano (62). Sin embargo no es solo cosa de personas mayores. En la Convención Anual de la AAOS (Academia Americana de Cirujanos Ortopédicos) un estudio de la Universidad de Missouri encontraron que el 77% de pacientes de traumatología (a partir de 18 años de edad) presentaban niveles deficientes o insuficientes de vitamina D, relacionando la deificiencia de vitamina D con el aumento de fracturas y de problemas en la consolidación de las mismas tras tratamiento médico. El mismo investigador reconoce que se ha subestimado la deficiencia de vitamina D (63). Lo mismo hallaron en India: el 75% de los pacientes con fractura de cadera tenían deficiencia de vitamina D (64). En la práctica clínica, los pacientes encamados tienen pérdida de masa ósea asociados a una bajada en los niveles de vitamina D (65).
Los huesos son estructuras vivas, que crecen o decrecen según reciban o no estímulos cada día (mecanotransducción, endocrinos y nutricionales) que expresen las vías anabólicas. Voy a ser muy claro: ningún fármaco revierte la falta de actividad en el sistema musculoesquelético. Se han identificado múltiples mecanismos: hormonales IGF1 e IGF2, niveles de adiponectina, PTH, etc (66,67), factores liberados por mecanotransducción que a su vez modulan la expresión genética y la cascada de eicosanoides, procesos inflamatorios subclínicos con sobreexpresión crónica de NFKappaB (68), factores tróficos expresados a través del movimiento y la carga axial, etc. Ejemplos extremos son la pérdida de masa ósea en los enfermos encamados y en los vuelos al espacio donde existe una pérdida de la influencia mecánica de la gravedad. La carga mecánica estimula varias señales que inducen la activación de los osteocitos a través de tracciones, cizalla y presión de los fluidos (69). Estas fuerzas cinéticas producen presiones sobre los fluidos que inducen fuerzas mecánicas con fuerzas de cizalla sobre las membranas celulares de los osteocitos promoviendo la osteogénesis. Ciertas frecuencias vibratorias son anabólicas en el tejido óseo (10-50HZ) (70), y algunos estudios muestran la eficacia de la terapia mediante vibraciones oscilatorias para incrementar la masa ósea (71).
Todos estos mecanismos a nivel endocrino, a nivel de expresión de vías anabólicas, y de transducción mecánica solo los realiza una intervención: la actividad física. No existe ninguna intervención de carácter biomédico capaz de revertir una vida de deficiencias neuromusculares y endocrinas. Y el que piense esto, es una víctima de la propaganda médica y cientista. El ejercicio físico ha logrado aumentar la masa ósea en estudios controlado entre un 1-5% al año en distintos grupos de personas (72). Además del ejercicio físico, existe otro potente factor metabólico: la vitamina D. El 60% de las mujeres que toma fármacos para la osteoporosis tiene deficiencia o insuficiencia de vitamina D, y los niveles de vitamina D en plasma se relacionan con la masa ósea (73,74). El 50% de las madres tienen bajos niveles de vitamina D durante las últimas etapas de embarazo, y los niveles bajos de vitamina D en la madre se asocian a una menor densidad ósea en los niños a los 9 años de edad (75). Se ha encontrado que las vitaminas K2 y D3 aumentan la densidad ósea en múltiples ensayos clínicos controlados (76,77). Otro estudio con 400 UI de vitamina D demostró ser suficiente para disminuir la PTH e incrementar la densidad ósea particularmente en el cuello femoral (78). Un suplemento de vitamina D durante el invierno redujo la pérdida de masa ósea en mujeres postmenopáusicas saludables (79). Un estudio administrando un suplemento de vitamina D redujo la pérdida cortical en el metacarpo de mujeres mayores (80). En ancianos que no responden a la terapia farmacológica con bifosfonatos, 1000IU de vitamina D lograron aumentar la masa ósea a nivel de la columna lumbar (81). En ancianos dosis de solo 400 IU han logrado aumentar la densidad ósea (82). Dosis de 800IU de vitamina D reducen el riesgo de fracturas, reducción no observada con un suplemento equivalente al 100% de las CDR (400 IU) (83).
Artrosis
La epidemiología ha encontrado una asociación entre bajos niveles de vitamina D y la incidencia de artrosis. De forma prospectiva, se ha documentado que el nivel de vitamina D en plasma predice los cambios radiográficos degenerativos a lo largo de un seguimiento realizado durante 8 años (84). De forma prospectiva, investigadores en Australia también encontraron en personas mayores que los niveles de vitamina D se relacionan con el estado del cartílago de la rodilla (85). Una revisión sistemática de la literatura científica encuentra una relación definitiva entre los niveles plasmáticos de vitamina D y la incidencia de artrosis (86). Autores de la Universidad de Tufts encuentran que la suplementación con vitamina D puede detener parcialmente la progresión radiográfica (87). En la Universidad de Tokio sin embargo encontraron que bajos niveles de vitamina D predecían más el nivel de dolor que el cambio radiográfico, lo que aún es más importante (88). Siguiendo esta hipótesis, un ensayo clínico con 500 UI de vitamina D activada resultó en una reducción del dolor en 3 meses (89). A partir de los datos del estudio Framingham, algunos autores han encontrado una relación entre los niveles plasmáticos de vitamina D y artrosis, aunque a partir del mismo estudio, otros autores no la han hallado (90,91).
Equilibrio, fuerza, función neuromuscular y prevención de caidas.

Como hemos dicho, el ejercicio físico ha logrado aumentar la masa ósea en estudios controlados entre un 1-5% al año en distintos grupos de personas (92). Pero los beneficios del ejercicio van más allá de aumentar la masa ósea, ya que tiene otro mecanismo por el cual disminuye el impacto de la pérdida de salud musculoesquelética asociado a la edad: previniendo directamente las caidas. El ejercicio físico ha demostrado sobradamente mejorar el equilibrio, la movilidad y la funcionalidad de los movimientos y reduce el riesgo de caidas en ancianos con historia previa de caídas (93). Se ha logrado reducir en un 40% el porcentaje de caidas con ejercicios funcionales diseñados para mejorar el equilibrio, la fuerza y la resistencia aeróbica (94). El ejercicio mejora la resistencia, fuerza, marcha, la independencia y la funcionalidad de los movimientos incluso en personas crónicamente invalidadas con historial de caidas, y reduce el riesgo de las mismas (94). Lo mismo se ha documentado entrenando la marcha y realizando Tai Chi en casa en personas de 85 años (95) El Tai Chi aumenta la fuerza y reduce el riesgo de caídas en programas de 12 semanas en personas de 78 años (96). La terapia basada en el movimiento Feldenkrais (movimiento consciente y atención dirigida) mejora el equilibrio y la movilidad reduciendo igualmente el riesgo de caidas en solo 5 semanas en pacientes de 75 años con tan solo tres días por semana (97). Lo mismo con programas de ejercicios de equilibrio (98). Todos estos programas funcionales reducen caidas y reducen los recursos utilizados del sistema de salud (99,100).
Volveré a repetir que el ejercicio físico además previene el cancer de mama, de colon, de próstata, de pulmón, y de hígado entre otros (101), previene las enfermedades cardiovasculares (102), es tan antidepresivo o más que los fármacos (103), es antiinflamatorio (104), antiansiogénico (105), antihipertensivo (106), neuroprotector (107), promueve la neurogénesis (108), aumenta la materia gris (109), aumenta el número de sinapsis neuronales (110), mejora el aprendizaje (111), la memoria (112), previene la diabetes y además ahorra unos 1000 euros por persona y año al Estado (113), por lo que su omisión en el sistema de salud obedece a intereses poco claros en contra de la salud y de los intereses económicos de las personas. También se ha documentado que el ejercicio en la tercera edad es un potente antidepresivo, mejora la socialización y la motivación (114).
Es decir, el ejercicio físico aumenta la masa ósea disminuyendo el riesgo de fractura mediante un mecanismo osteogénico, pero a su vez previene el riesgo de fractura disminuyendo la probabilidad de sufrir una caida. De forma indirecta, también mejora el metabolismo de la glucosa, la fatiga, el estado de ánimo y la degeneración del sistema nervioso, mecanismos que guardan relación adicional con la función musculoesquelética, las caidas y las fracturas, ya que las personas que se caen tienen menor desempeño también a nivel psicomotor y neuromuscular (115). Ni hablemos de aspectos menos tangibles para el cientifismo como la motivación o la integración social.
Vitamina D y función neuromuscular
Como sucede con las hormonas esteroideas, el acoplamiento de la vitamina D al receptor nuclear resulta en la transcripción del RNA mensajero y la síntesis de diversas proteínas, incluidas aquellas que regulan el metabolismo del calcio. El calcio es crítico para la fisiología de los procesos de contracción y relajación del músculo esquelético, por lo que la vitamina D es un factor crítico para la función neuromuscular aumentando el flujo de calcio hacia las células musculares, teniendo efectos directos e indirectos por lo tanto sobre la fisiología de la contractilidad del sistema muscular (116). También está documentada su actividad neuroesteroidea modulando la neurotransmisión, entre otros, en los ganglios basales o el cerebelo, formando parte por tanto de los centros superiores regulando el control motor. La traslocación de GLUT4 es también dependiente de calcio contenido en el citosol a través de las vías CAMK, regulando por tanto el metabolismo de la glucosa. En ratones knockout sin receptor VDR de vitamina D se ha documentado atrofia de las fibras tipo I y II, actividad muscular alterada y alteraciones de la marcha. También en modelos experimentales se ha documentado que la deficiencia de vitamina D altera la función muscular respecto a ratas con niveles adecuados (117). Por otro lado, la vitamina D incrementa las vias anabólicas a través de la hormona IGF-1. La masa ósea se relaciona con la concentración de esta hormona, y tras suplementar una deficiencia con vitamina D se ha contrastado un aumento en los niveles de IGF-1, lo que puede mediar en los efectos observados a nivel de masa y de fuerza muscular (118). El número de receptores de vitamina D decrece con la edad, por lo que la disminución en la función muscular observada con la edad puede estar mediada por la reducción en la expresión de los VDR (119,120). A nivel histológico, la insuficiencia de vitamina D se ha asociado con una mayor infiltración grasa en el vientre muscular de personas jóvenes y saludables, lo cual disminuye la propia configuración funcional del músculo, apoyando la importancia de la vitamina D en la función muscular (121).
Hace tiempo que se conoce la contribución de la deficiencia de vitamina D con la debilidad muscular. Altos niveles de vitamina D se relacionan con una mejor recuperación muscular en deportistas. Los niveles de vitamina D predicen la fuerza muscular de forma aguda y tras el ejercicio (122). Los niveles de vitamina D en sangre por debajo de 50ng/ml se han asociado con un menor equilibrio y niveles menores a 30ng/ml con menor fuerza muscular (123). Los niveles bajos de vitamina D además de asociarse con una baja densidad ósea, se asocia con la incidencia de caidas (124). Contrariamente, los mayores niveles de vitamina D en sangre se asocian con una mejor función muscular en miembros inferiores en personas mayores de 60 años (125). Los niveles de vitamina D se han asociado con el equilibrio, las caidas, la fuerza del tronco y la incidencia de fracturas en mujeres postmenopáusicas con osteoporosis (126). En pacientes hemipléjicos tras ictus, en biopsias de la pierna menos afecta encontraron una conservación y aumento de la masa muscular, en contraposición al grupo placebo, correlacionandose el tamaño de las fibras con los niveles de vitamina D (127). Lo mismo se ha hallado en adolescentes, aquellos con un mayor status de vitamina D tienen mayor masa ósea y fuerza muscular (128). En un estudio en adolescentes de 12-14 años, la vitamina D se correlacionaba con la fuerza muscular (129). También se ha documentado que la hipovitaminosis D forma parte de adolescentes con fatiga crónica e intolerancia ortostática (130).
En el estudio OPRA se documentó que bajos niveles de vitamina D están asociados con un menor nivel de actividad física, menor velocidad de la marcha y menor equilibrio. Niveles inferiores a 20ng/ml estaban asociados a un mayor riesgo de fracturas, probablemente debido a la falta de forma física y la falta de estabilidad postural (131). En otro estudio se documentó que los niveles de vitamina D en sangre predicen la actividad física y el nivel de declive en ésta, documentando niveles deficientes en el 50% de los casos (132). En Japón documentaron que bajos niveles de vitamina D están asociados con caidas en mujeres mayores debido a una peor función física (133). En el estudio prospectivo Longitudinal Aging Study de Amsterdam encontraron los niveles de vitamina D asociados a sarcopenia en hombres y mujeres (134). Un estudio controlado en colegialas entre 10-17 años durante un año (200 UI vs 2000 UI) aumentó la masa ósea, incluida la cadera, y la masa muscular magra, especialmente en el grupo asignado a la dosis mayor (135). Otro estudio en personas mayores encontró disfunción psicomotora, fuerza muscular y funcionalidad relacionada con bajos niveles de vitamina D (136). También se ha documentado la relación entre los niveles de vitamina D y la recuperación de la fuerza de agarre en mujeres con fractura distal del radio (137). También se han documentado casos de niños con miopatías y retardo motor por deficiencia de vitamina D (138). A nivel de ensayos clínicos, una dosis semanal de 8400 IU logró mejorar el equilibrio en pacientes de 70 años de edad (139). Lo mismo se ha documentado con suplementos de vitamina D en mujeres post menopáusicas con hiperparatiroidismo a corto plazo (138). La suplementación con vitamina D reduce el riesgo de caidas en más de un 20% (139). Los niveles de vitamina D se relaciónan también con la resistencia aeróbica (140). En un ensayo clínico a doble ciego una mega dosis de vitamina D incrementó la calidad de vida, redujo los episodios de dolor y mejoró la funcionalidad muscular (141). Otro ensayo clínico mostró que suplementar la dieta con vitamia D redujo las caidas, incluso en aquellas personas que no eran deficientes en vitamina D (142). Los niveles de vitamina D se relacionan con la fuerza de agarre y desempeño físico (143). Un meta análisis concluye que la Vitamina D reduce el riesgo de caidas en adultos mayores (143). En personas de 85 años añadir vitamina D a los suplementos de calcio redujo las caidas a la mitad respecto a suplementos de calcio en un estudio de 3 meses, probablemente debido a la mejora funcional a nivel musculoesquelético (144). En una serie de casos, se han documentado pacientes en silla de ruedas cuya debilidad muscular fue revertida tras 4-6 semanas de suplementación con vitamina D (145). También se han documentado casos en pacientes con esclerosis multiple, en los que un suplemento de vitamina D redujo el dolor, mejoró la función muscular y la densidad ósea en un estudio prospectivo de 10 años a pesar de encontrarse con una función muscular seriamente afectada (146). Algunos autores en la Universidad de New Jersey UMDNJ sugieren que el status de vitamina D debería formar parte del disgnóstico diferencial en las unidades de rehabilitación (147).
La salud musculoesquelética no es cuestión de calcio como dice la televisión. Ni de fármacos, ni de médicos, ni de científicos. El colesterol no es un asunto de salud pública, esto sí lo es, y con un perjuicio económico y en la calidad de vida enorme. Las fracturas son los traumatismos más costosos para el Estado (148), y con el envejecimiento exponencial las proyecciones alcanzan cifras epidémicas. Que “panel de expertos” y que “guias clínicas” configuran las intervenciones de nuestro sistema de salud? Por qué se subvencionan toda clase de pastillas, prótesis, y pruebas diagnósticas inútiles y no talleres de tai chi, fisioterapia, nutrición clínica, ejercicio físico, actividades sociales o talleres de cocina para niños y adultos? Por qué no se invierte en programas de ejercicios comunitarios para la tercera edad para trabajar su equilibrio, propiocepción, fuerza, resistencia, movilidad o programas de intervención para mantener unos niveles adecuados de vitamina D?
Se está medicalizando de manera indecente un problema de estatus nutricional y de condición física y psicomotora. La prevención es sistemáticamente apartada del sistema de salud porque no vende fármacos, ni prótesis, ni pruebas diagnósticas. Por supuesto, mientras el Ministerio de Sanidad mira hacia otro lado, somos el país que más dinero gasta en fármacos para la osteoporosis del mundo (149). Marca España.
Vitamina D y dolor crónico
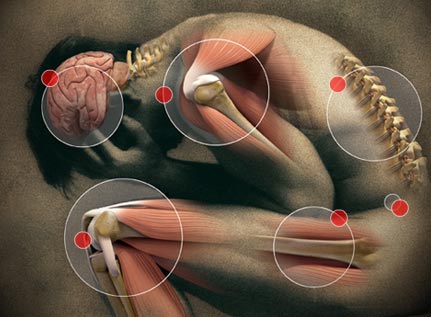 El dolor es a menudo catalogado como idiopático, es decir, sin causa conocida. La medicina trata el dolor a partir de la farmacología, bloqueando ciertos receptores nociceptivos, y los fisioterapeutas habitualmente mejorando la función neuromuscular a través del movimiento, inhibiendo el tono, etc. Pero, y si nos estamos empeñando en trabajar el control motor o polimedicar lo que en algunos casos es un déficit metabólico?
El dolor es a menudo catalogado como idiopático, es decir, sin causa conocida. La medicina trata el dolor a partir de la farmacología, bloqueando ciertos receptores nociceptivos, y los fisioterapeutas habitualmente mejorando la función neuromuscular a través del movimiento, inhibiendo el tono, etc. Pero, y si nos estamos empeñando en trabajar el control motor o polimedicar lo que en algunos casos es un déficit metabólico?
Se han encontrado receptores de vitamina D en varias estructuras del cerebro, médula espinal y ganglios sensitivos además del tejido musculoesquelético, por lo que existe una relación biológica entre la vitamina D y el sistema nervioso. Concretamente los nociceptores expresan receptores VDR, y la deficiencia de vitamina D produce hiperinervación sensorial a nivel nociceptivo, lo que conduce a estados de hipersensibilidad hacia el dolor (150). Uno de los primeros estudios que estudió la conexion entre la vitamina D y el dolor fue realizado por Bazzani en 1984. Las ratas que siguieron una dieta deficiente en vitamina D vieron incrementada su sensibilidad al dolor y de modo más curioso aún, desarrollaron tolerancia a la morfina (perdía su efecto). Estos efectos fueron revertidos al devolver a la normalidad los niveles de vitamina D (151). También se han hallado receptores VDR a nivel de centros superiores, en el hipotálamo, lo que sugiere un rol central de la vitamina D como neuroesteroide en el control del dolor. Las citokinas proinflamatorias inducen y facilitan el dolor inflamatorio y neuropático. Se ha documentado que éstas pueden llegar a modular de forma directa la actividad neuronal tanto en el sistema nervioso central como en el sistema nervioso periférico. La vitamina D posee una actividad antiinflamatoria, disminuyendo la expresión de citokinas proinflamatorias (TNF, PCR, IL6, IL12) y aumentando la expresión de citokinas antiinflamatorias como IL10, suprimiendo la expresión de prostaglandinas e inhibiendo el factor de transcripción NFKappaB.
En un estudio experimental en la Universidad de Florida, los niveles de vitamina D predecían la sensibilidad al dolor inducido de forma mecánica o térmica a los participantes. Las personas de raza negra en conjunto demostraron mayor sensibilidad hacia el dolor, y el déficit de vitamina D predice el nivel de umbral nociceptivo (152). A nivel de ensayos clínicos, en un estudio con pacientes con neuropatía diabética, un suplemento de vitamina D durante tres meses logró disminuir el dolor en un 50%, reduciendo los síntomas desde la calificación de dolor severo hasta dolor ligero. Lo mismo han reportado otros investigadores en la Universidad de Alabama consiguiendo revertir los síntomas (153,154). También se ha documentado que en pacientes con cancer de mama, los suplementos de vitamina D disminuyen los síntomas musculoesqueléticos producidos por los farmacos (155). Un estudio publicado en Spine encontró que el 83% de mujeres con dolor crónico tenían niveles deficientes de vitamina D. Tras la suplementación con vitamina D, hubo una mejora de los síntomas en el 95% de los pacientes (156). Lo mismo encontraron De la Jara y colaboradores en 33 pacientes con dolor crónico de espalda: el 66% mejoraron con vitamina D y un 18% adicional mostró mejoría parcial. Los grupos suplementados con vitamina D redujeron la necesidad de fármacos opioides en un 75% (157). En una serie de casos de Gloth y colaboradores, la suplementación con vitamina D produjo una rápida mejora en hiperestesias refractarias a la terapia farmacológica (158). En 2008 en Journal of American Board of Family Medicine publicaron una serie de casos de 6 pacientes con cirugía de espalda y dolor lumbar cronico que mejoraron con vit D (159). En otro estudio, mostraron que los niveles plasmáticos de vitamina D se correlacionaban significativamente con el resultado quirúrgico de la intervención (160). Del mismo modo, pacientes con cirugía de espalda fallida mejoraron restableciendo sus niveles de Vitamina D (161). Lo mismo han reportado cirujanos en Australia (162). Algunos autores han encontrado un nexo entre las miopatías producidas por las estatinas y niveles bajos de vitamina D (163), y algunos autores reportan la resolución de los síntomas con suplementos de vitamina D (164). En la Universidad de Lyon en Francia realizaron un estudio prospectivo corrigiendo los niveles de vitamina D en pacientes entre 18 y 50 años con dolor difuso o fatiga. La suplementación con vitamina D logró reducir el consumo de analgésicos, disminuir el dolor y mejorar la calidad de vida (165). En otro estudio desarrollado por la Universidad de Qazvin, lograron mejorar el dolor en la mayoría de pacientes, y encontraron que en los pacientes que no respondieron, no se habían alcanzado niveles plasmáticos suficientes, por lo que se debe reevaluar para asegurar una concentración adecuada (166). Algunos ensayos clínicos en Holanda han logrado disminuir el dolor en sólo 6 semanas (167). Otro ensayo clínico en niños con drepanocitosis logró disminuir el dolor y los días de dolor con dosis altas de vitamina D (168,169). Otro estudio en la Universidad de Emory en Atlanta reportó mejoras en dolor, calidad del sueño, salud general, vitalidad y funcionamiento social (170). También se ha logrado disminuir el dolor menstrual con vitamina D (171).
El dolor crónico está asociado a los niveles bajos de vitamina D, y estos pacientes pueden responder mal a la farmacología. Reciben una gran variedad de diagnósticos y una gran variedad de fármacos a menudo con poca eficacia o que incluso cronifican el problema (172). En un estudio se examinaron las notas médicas de este tipo de pacientes durante dos años. Se encontró que además de analgésicos se les había recetado desde prednisona, estrógenos e incluso una colecistectomía para extirpar la vesícula sin resultados. Todos ellos respondieron bien posteriormente a la terapia con vitamina D (173). Holick informa de la resolución de casos de osteomalacia con vitamina D, aunque a largo plazo. Algún estudio no ha encontrado estos efectos (174). Cochrane concluye que la evidencia es pobre debido a la metodología (175). Sin embargo los porcentajes de pacientes que presentan dolor y deficiencia de vitamina D oscilan entre el 48 y el 100%, dependiendo del criterio de niveles de deficiencia. En conjunto podemos afirmar que el 70% de pacientes con dolor crónico tienen deficiencia de vitamina D. Lo mismo se ha documentado en pacientes con fibromialgia y lupus (176,177). También se ha documentado una mayor duración del dolor (a menudo diagnosticado como fibromialgia) en pacientes con deficiencia de vitamina D (178). En pacientes con neuropatía diabética, se han asociado los niveles bajos de vitamina D con dolor neuropático (179). En la Universidad de Tokio sin embargo encontraron que bajos niveles de vitamina D predecían más el nivel de dolor en pacientes con artrosis (180). Se han documentado miopatías con deficit de vitamina D anteriores al establecimiento de la osteomalacia, siendo el test de vitamina D el único capaz de evidenciar el proceso (181). Un estudio longitudinal encontró que incluso deficiencias leves de vitamina D predicen el dolor de cadera y rodilla (182). En mujeres ambarazadas, se han documentado menores niveles de vitamina D entre aquellas que tienen dolor de espalda crónico que en controles sin dolor. Lotfi y colaboradores propusieron que incluso pequeñas deficiencias en los niveles de vitamina D producen hiperparatiroidismo, responsable de la debilidad y dolor, produciendo una osteomalacia subclínica con elevación de PTH. Lo mismo hallaron en la Universidad de Manchester: el dolor está asociado a déficits de vitamina D (183,184). En otro estudio realizado en la Universidad de Manchester se encontró que el dolor musculoesquelético está asociado a déficit de vitamina D en hombres entre 40 y 70 años (185). Un estudio con pacientes con dolor crónico inespecífico refractario a la farmacología (más de un año) de todas las edades diagnosticados bajo fibromialgia, síndrome regional complejo, etc desveló que el 93% eran deficientes en vitamina D, casi todos en la frontera de la severa deficiencia (186). En un estudio en la Clínica Mayo, se documentó que la mitad de los pacientes con dolor crónico que enrolaron en su estudio estaban tomando opioides analgésicos. Igual que se documentó en estudios en ratas, aquellos pacientes con bajos niveles de vitamina D requerían el doble de opioides similares a la morfina, y los tomaban por más tiempo (187). Otro estudio en la Universidad de Minnesota encontró que el 100% de las personas con dolor crónico idiopático tenían deficiencia de vitamina D (188). Se han reportado casos de miopatías severas asociadas al déficit de vitamina D (189). Se ha encontrado también deficiencia de vitamina D en el 75% de los pacientes con estenosis espinal, y una relación entre los niveles de vitamina D y la intensidad del dolor (190). Algunos estudios evaluando pacientes con fibromialgia han encontrado deficiencia de vitamina D en cifras de un 80% (191). Muchos estudios han asociado niveles bajos de vitamina D y dolor crónico (192). Las pacientes con cancer de mama que refieren dolor tienen niveles más bajos de vitamina D (193). En la Universidad de Oslo en Noruega han relacionado niveles bajos de vitamina D con dolores de cabeza, dolor crónico y fatiga (194). También existe una relación paralela entre la latitud y la prevalencia de dolor de cabeza y migraña, pudiendo implicar igualmente un déficit de vitamina D (195). Mientras tanto, un millón de británicos vive con dolor de cabeza crónico producido y mantenido por el uso continuado de analgésicos (196), e incluso algo tan controvertido como la acupuntura muestra más eficacia que la farmacología convencional, según concluye un metaanálisis Cochrane (197).
Es evidente que la vitamina D participa en la fisiología de la nocicepción, desde el nivel molecular y fisiológico hasta el epidemiológico, pasando por ensayos clínicos. Testar los niveles de vitamina D en pacientes con dolor crónico debe ser rutinario y todos los profesionales que tratan a personas con dolor crónico inespecífico deben asegurarse de que no existe una deficiencia diagnosticada como fibromialgia o cualquier otro diagnóstico que apunte a causas idiopáticas.
Neurología, psicología y estado de ánimo
Sabemos que existe una asociación entre depresión y masa ósea (entre otras cosas, las personas deprimidas salen menos a la calle, realizan menos actividad física y cuidan menos su alimentación). Y existe un efecto inverso: las personas con dolor y peor función musculoesquelética tienden a tener un peor estado de ánimo y mayor incidencia de depresión. Por lo que seguimos con implicaciones funcionales a nivel psicomotor que se interrelaciónan con implicaciones a nivel neuromuscular. También la fatiga debe relacionarse con la masa ósea (la fatiga limita la actividad física, y potencialmente también empeora el estado de ánimo). Y desde luego, la fatiga se relaciona con una funcionalidad disminuida y posiblemente mayor riesgo de caidas. Por eso todo esto es bastante más amplio que el academicismo imperante sobre niveles de evidencia y homogeneidad.
La vitamina D es neuroprotectora, mediante mecanismos neuroesteroideos y posiblemente vasculares. Los niveles bajos de vitamina D están asociados con la prevalencia de disfunción cognitiva, Alzheimer y otras demencias, Parkinson, esclerosis múltiple, epilepsia, esquizofrenia, y a trastornos del estado de ánimo como depresión. Como ya hemos documentado, existen receptores VDR a lo largo de todo el sistema nervioso. A nivel neurofisiológico, la vitamina D activada regula la enzima tiroxina hidroxilasa que cataliza la producción de neurotransmisores como la dopamina, epinefrina y norepinefrina a partir del aminoácido tiroxina. Algunos estudios experimentales en animales han mostrado que deficiencias transitorias de vitamina D están asociadas a alteraciones persistentes en la morfología del sistema nervioso (198). La vitamina D está implicada en la expresión del factor de crecimiento neuronal NGF, responsable del crecimiento y supervivencia de las neuronas (199,200,201,202).
Psicología y estado de ánimo
La deficiencia de vitamina D se ha asociado a peores registros cognitivos y un estado de ánimo bajo en personas mayores (203,204). Un estudio del departamento de psiquiatría de la Universidad de Mcmaster mostró que todos los ingresos psiquiátricos tenían deficiencia o insuficiencia de vitamina D, lo cual es lógico en personas institucionalizadas (presos, pacientes pasiquiátricos y geriátricos, etc) con poca actividad exterior (205). También se ha documentado en personas con fibromialgia que la deficiencia de vitamina D se asocia con los niveles de depresión y ansiedad (206). En personas mayores de 65 años se ha asociado la deficiencia de vitamina D y los estados depresivos con escalas de salud mental y calidad de vida, corregidas características socioeconómicas (207,208). Otro estudio documentó la relación entre niveles de vitamina D adecuados con un mejor funcionamiento físico, social y mental en escalas de calidad de vida (209). Un estudio clínico comparó un suplemento de 600IU de vitamina D vs 4000 IU de vitamina D, encontrando mejores niveles de bienestar con las dosis más altas (210). Los mayores cambios plasmáticos a nivel bioquímico se produjeron a los 6 meses. Por esto de nuevo las conclusiones basadas en ensayos clínicos de unas pocas semanas son conclusiones que pecan de simplonería estadista. Un estudio a doble ciego en la Universidad de Newcastle en Australia sin embargo logró resultados casi instantáneos investigando la depresión estacional. En sólo 5 días se mejoró el afecto positivo y se disminuyó el negativo (211). En otro ensayo clínico en la Universidad de Tromso en Noruega también tras administrar suplementos de vitamia D lograron una mejora de los síntomas (212). En la Unidad Psiquiátrica del Instituto Karolinska en Suecia evaluando 54 adolescentes con depresión también encontraron una correlación positiva entre los niveles de vitamina D tras un suplemento y las mejoras en el estado de ánimo y depresión (213). También se ha hallado un peor estatus de vitamina D en personas con desórdenes del sueño (214,215).
Demencias, Parkinson y esclerosis múltiple
Tanto el sistema nervioso como el sistema inmune tienen receptores de vitamina D. La vitamina D y la exposición a la radiación solar han mostrado prevenir la desmielinización de forma independiente (216). La esclerosis múltiple está asociada a una disminución de las citokinas antiinflamatorias TGFB1, IL13 y la producción de citokinas pro-inflamatorias, y la vitamina D ha logrado aumentar las citokinas antiinflamatorias y disminuir las proinflamatorias en distintos modelos animales y en personas de forma controlada (217). En un interesante estudio de genoma, epigenoma y transcriptoma de gemelos homocigóticos, uno de los cuales había desarrollado esclerosis múltiple, no se hallaron diferencias, apuntando la causa que dispara la esclerosis múltiple como ambiental (218).
No hay duda de que la esclerosis múltiple es un varias veces más común en USA o en el norte de Europa que en los trópicos, patrones similares a las cardiopatías o el cancer. Las personas con mayores niveles de vitamina D tienen un 40% menor riesgo de desarrollar esclerosis múltiple (219). Tanto la exposición al sol en el pasado como los niveles de vitamina D en sangre se relacionan prospectivamente con la incidencia de esclerosis múltiple (220,221,222). Esto es consistente con las pruebas por resonancia magnética que evidencia que las lesiones escleróticas fluctúan según lo hacen los niveles de vitamina D y la estacionalidad (223). Igualmente se ha documentado que Noruegos que viven cerca de la costa e ingieren pescado rico en vitamina D tienen menor riesgo que aquellos que viven en el interior. El laboratorio pionero de DeLuca demostró que pretratando ratones con vitamina D y luego exponiéndolos a inductores de esclerosis múltiple se inhibió la respuesta éstos. En humanos no se ha podido disminuir de forma concluyente la enfermedad (aunque sí los síntomas), probablemente porque una vez instauradas las lesiones escleróticas, la vitamina D no pueda revertirlas. En el estudio Nurses Health Study I y II, la Universidad de Harvard testó los niveles de vitamina D y la incidencia de esclerosis múltiple, encontrando una correlación prospectiva positiva, especialmente en aquellas personas que consumían vitamina D a partir de suplementos (224). Un estudio del servicio de neurología de la Universidad Pierre et Marie Curie en París administrando vitamina D, encontró que los niveles alcanzados en plasma con el suplemento se relacionaban inversamente con los relapsos de la esclerosis múltiple posiblemente por sus efectos antiinflamatorios e inmunomoduladores (225). A nivel experimental, la vitamina D activa bloquea y revierte la progresión de encefalomielitis (226). Dosis altas de vitamina D3 reducen el dolor, mejoran la función muscular y la densidad ósea en un estudio prospectivo de 10 años de un caso de esclerosis múltiple cuyo función muscular había quedado seriamente afectada (227). Igualmente se han documentado bajos niveles de vitamina D en Parkinson y Alzheimer respecto a controles (228,229,230,231). También se han documentado casos de síndromes de motoneurona inferior debidos a hipovitaminosis D que mejoraron tras la administración de un suplemento (232). En un ensayo clínico realizado con pacientes hemipléjicos tras ictus, en biopsias de la pierna menos afecta encontraron una conservación y aumento de la masa muscular, en contraposición al grupo placebo, correlacionandose el tamaño de las fibras con los niveles de vitamina D (233).
Inmunidad e inflamación: artritis, diabetes tipo I, e infecciones.
 biocarta.com
biocarta.com
Estudios experimentales apoyan de manera concluyente que las citokinas proinflamatorias inducen y facilitan el dolor inflamatorio y neuropático. Se ha documentado queéstas pueden llegar a modular de forma directa la actividad neuronal tanto en el sistema nervioso central como en el sistema nervioso periférico. La vitamina D posee una actividad antiinflamatoria, disminuyendo la expresión de citokinas proinflamatorias (TNF, PCR, IL6, IL12) y aumentando la expresión de citokinas antiinflamatorias como IL10, suprimiendo la expresión de prostaglandinas e inhibiendo el factor de transcripción NFKappaB. La vitamina D ejerce en la piel y otros órganos y tejidos efectos potentes a nivel de diferenciación y proliferación celular, regulando la apoptosis y la inmunidad. Las células envueltas en las respuestas inmunes innatas y adaptativas (macrófagos, células dendríticas, células T y B,…) tienen receptores VDR, respondiendo por tanto al estatus de vitamina D en los tejidos (234,235).
Artritis reumatoide
La epidemiología muestra que los pacientes con artritis tienen deficiencia de vitamina D, y que los niveles de esta hormona predicen la severidad de la misma (236). En Harvard, en uno de los estudios epidemiológicos más importantes por su homogeneidad en el status socioeconómico y en el control ambiental (Nurses Health Study, 1976) encontraron que la exposición UV-B se asociaba con una menor incidencia de artritis reumatoide. Sin embargo no encontraron lo mismo en las nuevas generaciones (NHSII 1989), lo que sugiere según los propios autores que el incremento en el uso creciente de cremas solares puede explicar esta disparidad (237). Lo mismo encontraron en la Universidad Johns Hopkins en pacientes con artritis reumatoide: los niveles de vitamina D predicen el dolor y la función (238). Un seguimiento durante 11 años en el Iowa Women´s Health Study encontró que la vitamina D dietética predecía el riesgo de artritis (239). En un estudio con 20 pacientes con AR usando un análogo de vitamina D se logró una reducción de la inflamación, de la rigidez y redujo el proceso destructivo a nivel articular (240). En Israel encontraron que los pacientes con fibromialgia, artritis o artrosis que tomaban el sol tenían mejoras acordes a sus niveles de vitamina D tras la exposición (241). A nivel experimental se ha documentado que el calcitriol, vitamina D activa, inhibe la progresión de artritis en modelos animales (242). La tasa de sedimentación eritocítrica, proteina C-Reactiva e índice funcional se correlacionan inversamente con los niveles de vitamina D en pacientes con espondilitis anquilosante (243).
Diabetes Tipo I
Se ha relacionado la incidencia de diabetes tipo I con el estatus de vitamina D y la exposición a radiación solar en todo el mundo (244). Finlandia tiene la mayor tasa de diabetes tipo I, compatible con la menor exposición al sol y síntesis de vitamina D y es una enfermedad rara en el ecuador (245). Aquellas personas con niveles insuficientes de vitamina D tienen el doble riesgo de desarrollar diabetes tipo I (246). Los suplementos dietéticos están asociados a un riesgo reducido de diabetes tipo I (247). Y lo mismo concluye un metaanálisis de estudios observacionales cuando los suplementos son administrados desde la infancia (248).
Infecciones
Se ha propuesto la teoría de que la incidencia de resfriados es mayor en invierno por la deficiencia de vitamina D. Sin duda su deficiencia está asociada a mayor incidencia de infecciones de tracto respirtatorio (249). Estudios de laboratorio han demostrado la capacidad de la radiación UV para bloquear patógenos virales, incluido el virus de la influenza (250,251,252). En ensayos clínicos se ha logrado prevenir el resfriado con suplementos de vitamina D en niños (253). Lo mismo se ha documentado en un ensayo clínico en mujeres post menopáusicas de raza negra (254). También el estatus de vitamina D predice el riesgo de neumonía y tuberculosis (255,256,257). Por otro lado se ha demostrado que la vitamina D inhibe la replicación del VIH (258). Estudios en modelos animales y en tejido humano muestran que la vitamina D está implicada en el crecimiento y maduración del pulmón. La epidemiología muestra que unos mayores niveles prenatales de vitamina D tienen un papel protector en los niños a nivel de mucosidades (259). La mayoría de los estudios, muestran que bajos niveles de vitamina D aumentan el riesgo de alergia salvo uno que encontró lo opuesto (260,261,262).
También se ha documentado deficiencia de vitamina D en pacientes con psoriasis (263,264). De hecho el tratamiento establecido para esta enfermedad son cremas con vitamina D o análogos (265,266). Un ensayo clínico documentó una mejor cicatrización en úlceras por presión con suplementos de vitamina D (267). (Nota: las úlceras por presión tienen mejoras espectaculares con el aminoácido arginina de forma oral).
Riesgo cardiovascular y diabetes tipo II
La deficiencia de vitamina D se asocia con una marcada incidencia de cardiopatías: hipertensión, infarto de miocardio, ictus, diabetes, fallo cardíaco congestivo, ateroesclerosis y disfunción endotelial (268). Los niveles de vitamina D están inversamente asociados con mortalidad por cualquier causa y con enfermedades cardiovasculares (269). Según podemos observar a través de la epidemiología, el déficit de vitamina D se puede asociar de manera más fuerte con la salud cardíaca que el colesterol. Giovanucci en el estudio Health Proffesionals Follow Up, mostró en 10 años de forma prospectiva en 454 hombres que desarrollaron enfermedad cardiovascular e infartos de miocardio que los niveles más bajos de Vitamina D se relacionan con un 250% más de probabilidades de tener una cardiopatía comparado con niveles mayores de 30ng/ml ajustando sobrepeso, tabaco, alcohol, nivel de actividad física, historial previo familiar, diabetes, triglicéridos y niveles de colesterol entre otros (270,271). Investigadores del University College de Londres presentaron en la conferencia de European Society of Human Genetics (ESHG) polimorfismos como marcadores del status de vitamina D para evitar factores de confusión asociados a los estudios que han arrojado resultados mixtos. Encontraron que por cada incremento de un 10% en los niveles de vitamina D, el riesgo de desarrollar hipertensión disminuía más de un 8% (272). De los datos del estudio Nurses Health Study se desprende que el riesgo de hipertensión es un 300% mayor con valores de vitamina D en el rango de los 15ng/ml comparado con 30 ng/ml.
Por un lado la vitamina D regula el sistema vascular en respuesta a la radiación UV, pero además la contractilidad del músculo cardíaco es regulada por los iones de calcio extracelulares. Por lo tanto, la asociación entre la vitamina D y el sistema cardiovascular es fisiológicamente contundente. También la exposición al sol regula la fisiología vascular a partir de un mecanismo independiente a la síntesis de vitamina D: estimulando el óxido nítrico en el endotelio. Se ha demostrado que la vitamina D de forma independiente también regula la función microvascular (273). De hecho es posible que la supuesta protección de los fármacos contra el colesterol en la enfermedad cardiovascular no tenga que ver nada con el colesterol sino porque éstos casualmente son análogos a la vitamina D y estimulan los receptores VDR (274). Además, los fármacos contra el colesterol son antiinflamatorios, por lo que los beneficios observados en prevención secundaria, de ser tales, pueden no tener nada que ver con el efecto sobre el colesterol.
Un estudio midiendo la fisiología de la radiación UV mostró una mejora de la fuerza del músculo cardíaco y la frecuencia cardíaca (275). Los UVB reducen la tensión arterial restaurándola a valores normales (276). En un estudio a partir de los datos de Framingham Offspring Study, se documentó que los pacientes con menores niveles de vitamina d tienen un 60% mas de riesgo de infarto, ictus y fallo cardíaco (277). También se ha documentado menor riesgo de tromboembolismo, más común en invierno, y menos frecuente en verano entre aquellos que toman el sol o rayos UV. Un estudio a doble ciego administrando un suplemento de vitamina D logró reducir la tensión arterial en aquellas personas con niveles insuficientes o deficientes de vitamina D (278). En la Universidad de Uppsala en Suecia documentaron que los niveles de vitamina D se correlacionaban con la tensión arterial y la insulinemia en ayunas (279). En 44 pacientes admitidos tras ictus se documentaron niveles bajos de vitamina D en el año previo al ataque (280).
Diabetes Tipo II
Se han hallado receptores VDR en las células beta del pancreas. A nivel de laboratorio se ha documentado que la vitamina D mejora la sensibilidad de estas células (281,282) y mejora la sensibilidad insulínica y el control glicémico en ratas (283). Epidemiológicamente, la deficiencia de vitamina D se relaciona con resistencia a la insulina (284,285). En el estudio NHANES III, aquellos adolescentes con valores más bajos de vitamina D tenían mayores niveles de glucosa en sangre. El 75% de los niños diabéticos presentan niveles deficientes de vitamina D (286). A partir de los datos del Nurses Health Study se encuentra que los suplementos de vitamina D y calcio se relacionan con una reducción en la incidencia de diabetes. Un metaanálisis de estudios observacionales encuentra la misma relación (287). Estudios de 3 semanas no han hallado cambios en el metabolismo de la glucosa, lo que sugiere que el efecto de la vitamina D en el metabolismo de la glucosa no sucede a corto plazo (288). Las personas obesas con deficiencia de vitamina D tienen mayor riesgo de diabetes (289). A nivel clínico, suplementos de vitamina D han logrado disminuir el riesgo de diabetes en niños obesos (290).
Vitamina D y Cancer
La vitamina D ha demostrado inducir la diferenciación celular e inhibir la proliferación celular y el crecimiento de ciertos tipos de tumores en modelos animales. A nivel de laboratorio, la vitamina D ralentiza la progresión celular desde el estado premaligno al maligno (291). Se ha demostrado que la expresión del VDR disminuye gradualmente con el avance de la enfermedad tumoral in vitro e in vivo, por lo que la captación de esta hormona está disminuida en los tejidos (292,293,294). La ablación experimental de los receptores de vitamina D alteran la carcinogénesis en distintos tejidos (295,296). In vitro, células leucémicas expuestas a vitamina D inhiben su crecimiento, y animales de laboratorio a los que se inyectan células leucémicas prolongan su supervivencia (297,298). Análogos de la vitamina D han mostrado inhibir la vascularización neoangiogénica in vitro e in vivo (299), la inhibición de la aromatización en el cancer de mama y la supresión de los procesos de invasión y metástasis (300).
Al contrario de lo que se ha afirmado desde ciertas asociaciones médicas, los datos epidemiológicos sugieren que la exposición al sol a lo largo de la vida podría proteger contra los melanomas y en varios estudios es la ausencia de exposición al sol lo que puede relacionarse con una mayor prevalencia e incidencia (301,302,303,304,305,306). El melanoma es más común en trabajadores de interior que de exterior y es más habitual en las zonas de la piel no expuestas al sol (307,308). De hecho, en Japón el melanoma más frecuente ocurre en las plantas de los pies (309), además de ocurrir dentro de la boca o en los órganos sexuales. La exposición solar está en algunos estudios asociado con una mayor supervivencia a los propios melanomas (310). Lo mismo se ha documentado con ciertos tipos de linfomas (311). De forma prospectiva, se ha documentado que la exposición a radiación ultravioleta y los niveles de vitamina D se asocian con una disminución en la mortalidad por cancer en general, y de forma específica de próstata, colon, pulmón, riñon, vegiga, etc (312,313,314,315,316,317,318,319,320)
A principios de siglo XX se observó que los granjeros solían tener cancer de piel en las zonas más expuestas al sol. En 1937 Sigismund Peter en la Universidad de Nueva york publicó en American Journal of Medical Sciences que la radiación UV podría proteger contra ciertos tipos de cancer de mayor malignidad. Comparó la incidencia de cancer de marineros de la US navy respecto controles de ciudadanos neoyorkinos. Halló que los marineros tenían efectivamente un 800% mayor riesgo de canceres de piel (no melanoma, tratable y con una tasa de mortalidad muy baja en torno al 0.5% responsable de unas 1000 muertes en USA al año), pero tenían un 60% menor mortalidad por cualquier otro cancer, incluido el melanoma, que es el cancer de piel más peligroso que produce el 80% de las muertes por cancer de piel. Comparado con las 1000 muertes por cancer de piel al año en Estados Unidos, las muertes por cancer de colon superan en la actualidad las 600.000 anuales en el mundo. El cancer de mama supera las 450.000. El melanoma produce cifras entre 35.000 y 50.000. Los paises más soleados (España, Grecia, Portugal) tienen menor incidencia de melanoma que las regiones con poco sol (paises nórdicos), con alguna excepción notable como Australia. Investigadores de la Universidad de California San Diego estiman que se podrían prevenir 600,000 casos de cancer de colon y mama anualmente con niveles adecuados de vitamina D (321,322). Garland 2007 estima que con 1000 IU de vitamina D se reducirían en USA entre un 7 y un 9% los casos de cancer, con un ahorro de 25.000 millones de dólares en tratamientos oncológicos, 50.000 millones el resto de enfermedades. En Europa la reducción del cáncer lo calculan en un 20%. Entre 60.000 y 100.000 casos de cancer de mama al año solo en Estados Unidos.
Como las relaciones más fuertes de la vitamina D y la mayor mortalidad por cancer sucede con prostata, mama y colon, me centraré en ellos, aunque hay más literatura científica respecto a otros tipos de cancer.
Vitamina D y cancer de prostata
En pacientes con cancer de próstata, tras un suplemento de vitamina D, se ha logrado mejorar la cinética de la PSA, aumentando el tiempo de doblaje y disminuyendo los niveles de PSA en algunos pacientes (323,324). En un estudio a doble ciego, la vitamina D en forma de calcitriol añadida a la terapia farmacológica mejoró la supervivencia de pacientes con cancer de próstata (325). Otros estudios han logrado buenos resultados clínicos sin reportar riesgos o efectos no deseados (326). Igualmente se están estudiando análogos de vitamina D (327).
Se han encontrado patrones de exposición a la radiación solar y niveles plasmáticos de vitamina D con una relación inversa a la incidencia y prevalencia de cancer de próstata (328,329,330,331,332,333,334,335,336,337). Unos pocos estudios no encuentran relación (338,339).
Vitamina D y cancer de mama
Entre mujeres que tienen cancer de mama, se han encontrado deficiencia de vitamina D en el 75% (340). En mujeres militares, aquellas con niveles de vitamina D antes del diagnóstico de cancer de mama más elevados, tenían un 300% menos de probabilidades de ser diagnosticadas comparado con los niveles plasmáticos más bajos (341). Otros estudios han hallado que los niveles altos de vitamina D se correlaciónan con la mitad de incidencia de cancer de mama (342). A nivel experimental, un un cultivo de glándula mamaria, la vitamina D produjo efectos directos antineoplásicos (343). También se han documentado patrones geográficos que apoyan la prevención de una exposición a la radiación solar y menor incidencia de cancer de mama (344).
Vitamina D y cancer de colon
Los niveles altos de vitamina D se correlaciónan con la mitad de incidencia de cancer de colon (345,346,347,348). Un seguimiento prospectivo durante 19 años ha hallado lo mismo (349). En Estados Unidos, un análisis de la radiación entre Estados halla una asociación entre la exposición a los UV y la prevalencia de cancer de colon (350,351,352,353). En modelos experimentales, sabemos que la deficiencia de vitamina D aumenta el crecimiento tumoral de células tumorales de cancer de colon (354). Un meta-analisis de estudios de casos-controles halló que los mayores niveles de vitamina D se relacionaban con menor riesgo de cancer de colon (355).
Vitamina D y toxicidad
El riesgo de intoxicación por vitaminas es infinitamente más bajo de lo que dicen los libros de texto de la facultad de medicina y las alarmantes voces de las asociaciones médicas. La toxicidad de la vitamina D es muy rara, solo se ha reportado en niños con cantidades a partir de 40.000 IU diarias durante semanas (100 veces las CDR de un adulto a diario durante semanas) y algunos estudios de casos con 1000 y 10.000 veces las RDA diarias en adultos. El límite superior en adultos puede estar en torno a las 10.000 IU. La preocupación que las asociaciones médicas expresan contra tomar más vitaminas de las que ellas dicen es inversamente proporcional a la alegría que tienen prescribiendo fármacos dañinos e inútiles en masa.
Ahora veamos la otra cara…
Dietary reference intakes for calcium and vitamin D – Esta revisión se publicó en 2011 y fue realizada por el Institute of Medicine (IoM) , un organismo independiente que trabaja para los gobiernos americano y canadiense. Su objetivo era el establecimiento de la ingesta dietética de referencia de la vitamina D y el calcio, y vio la luz en forma de un impresionante libro con más de 1000 páginas y cientos y cientos de referencias. Es probablemente la revisión de este tipo más exhaustiva realizada hasta la fecha y existe también un resumen disponible con las implicaciones clinicas, The 2011 Report on Dietary Reference Intakes for Calcium and Vitamin D from the Institute of Medicine: What Clinicians Need to Know. Si deseamos conocer directamente sus conclusiones, podemos ir a la página 579 del volumen completo y comprobar que los autores sólo encontraron relación clara entre la vitamina D y un solo aspecto (entre los muchos analizados): la salud ósea. Así que consideraron que no había pruebas para la gran cantidad de beneficios y virtudes que se le suelen asignar, al menos hasta el momento de hacer su investigación. Además, opinaron que tampoco había pruebas de una deficiencia generalizada de vitamina D entre la población norteamericana ni de una necesidad masiva de suplementación al respecto. Las cantidades diarias recomendadas se mueven entre 10 y 15 microgramos, como puede verse en la siguiente tabla.
Vitamin D – a systematic literature review for the 5th edition of the Nordic Nutrition Recommendations. Este segundo documento es la completa revisión realizada el año 2013 por un comité de expertos de los países nórdicos para su última revisión de sus recomendaciones dietéticas. Es un tema que interesa especialmente a estos ciudadanos, dado el escaso tiempo de exposición al sol del que disponen, comparados con otros países. Los investigadores encontraron en este caso más relaciones (aunque pocas, considerando el amplio espectro de enfermedades analizado), sobre todo entre aquellas personas que tenían concentraciones especialmente bajas. En concreto con la salud ósea, el riesgo de caída y la mortalidad total, aunque también aclararon que en el futuro podrían identificarse alguna relación más. A pesar de destacar las grandes incertidumbres no resueltas debidas a las diferencias entre el invierno y el verano (por las evidentes diferencias de exposición solar), los métodos de medida y los procesos de análisis, decidieron elevar algo las cantidades diarias recomendadas para la población respecto a las anteriores recomendaciones, a unos 25 microgramos por día.
Vitamin D and Calcium Supplementation to Prevent Fractures in Adults: U.S. Preventive Services Task Force Recommendation Statement. El tercer documento dirigido a elaborar recomendaciones es la revisión sistemática realizada por el U.S. Preventive Services Task Force en 2013 para la evaluación de la eficacia de la suplementación con calcio y vitamina D para la prevención de fracturas en adultos. Esta investigación más concreta no pudo aclarar demasiado, ya que se encontraron pocas evidencias de los supuestos beneficios de la vitamina D para los mencionados temas, como puede verse en la siguiente tabla:
Otras revisiones
Pero no son estas las únicas revisiones sistemáticas y meta-análisis recientes sobre la vitamina D, ni mucho menos. Durante los últimos años se han publicado en diversas revistas científicas una gran cantidad de ellas, algunas generalistas y otras más específicas.
Estas son las que he conseguido encontrar, organizadas en función de la enfermedad o aspecto de la salud tratado y que se hayan centrado en ensayos de intervención:
Estudios genéricos y mortalidad
The effect of vitamin D supplementation on skeletal, vascular, or cancer outcomes: a trial sequential meta-analysis (2014). En este meta-análisis de estudios de intervención con suplementos de vitamina D publicado en The Lancet no se encontraron beneficios significativos respecto al cáncer, enfermedad cardiovascular o frácturas óseas.
Meta-analysis of long-term vitamin d supplementation on overall mortality (2013). La suplementación con vitamina D se asoció a una pequeña reducción de la mortalidad, pero solo para tratamiento de más de 3 años.
Vitamin D with calcium reduces mortality: patient level pooled analysis of 70,528 patients from eight major vitamin D trials (2012). Al analizar los estudios de intervención de suplementos cpn calcio y vitamina D se encontró una reducción de mortalidad. Pero no se encontraroen el caso de suplementos de únicamente vitamiona D
Enfermedad cardiovascular
Relationship between vitamin D deficiency and cardiovascular disease (2013). Los autores encontraron pruebas de la relación entre el deficit de vitamina D y las enfermedadescardiovasculares. Pero también reconocieron que no había evidencia de la eficacia de la suplementación como medida preventiva.
Influence of vitamin D supplementation on plasma lipid profiles: a meta-analysis of randomized controlled trials (2012). No se encontraron mejoras significativas en el perfil lipídico tras analizar los ensayos de intervención con suplementación de vitamina D.
Effect of calcium or vitamin D supplementation on vascular outcomes: A meta-analysis of randomized controlled trials (2013). Tras revisar los ensayos de intervención correspondientes, no se econtró ninguna ventaja a la suplementación desde el punto de vista de las enfermedades cardiovasculares.
Vitamin D and cardiovascular outcomes: a systematic review and meta-analysis (2011). Los investigadores no encontraron relación entre la vitamina D y la mortalidad y enfermedades cardiovasculares.
Effects of vitamin D supplementation on blood pressure (2010). En esta revisión sistemática sobre ensayos de intervención, se encontró una pequeña reducción de la presión arterial sistólica (pero no diastólica) asociada a mayores cantidades de vitamina D.
Effect of vitamin D on blood pressure: a systematic review and meta-analysis (2009). Los autores consideraron que la evidencia de las ventajas de la vitamina D para reducir ligeramente la presión arterial era débil.
Salud ósea
Effects of vitamin D supplements on bone mineral density: a systematic review and meta-analysis(2014). En este meta-análisis sobre ensayos de intervención no se encontraron pruebas de beneficios de la suplementción con vitamina D.
Cáncer
Vitamin d supplementation and breast cancer prevention: a systematic review and meta-analysis of randomized clinical trials (2013). Los expertos revisaron los ensayos de intervención sobre suplementos de vitamina D y cáncer de pecho y no encontraron pruebas de reducción del riesgo.
Associations of circulating and dietary vitamin D with prostate cancer risk: a systematic review and dose-response meta-analysis (2011). No se encontró utilidad para prevenir o frenar la progresión del cáncer de próstata.
Vitamin D with or without calcium supplementation for prevention of cancer and fractures: an updated meta-analysis for the U.S. Preventive Services Task Force (2011). Tras analizar estudios de intervención y observacionales, los autores no encontraron evidencias suficientemente robustas que probaran su utilidad para la prevención del cáncer.
Rendimiento muscular
Effect of vitamin D supplementation on muscle strength: a systematic review and meta-analysis (2011). Los autores no encontraron evidencias de eficacia de la suplementación de vitamina D para el aumento de la fuerza muscular.
Effect of vitamin D supplementation on muscle strength, gait and balance in older adults: a systematic review and meta-analysis (2011). En este caso la suplementación sí permitió a personas mayores conseguir mejores resultados de fuerza y equilibrio.
El déficit subclínico de vitamina D es relativamente frecuente entre deportistas y puede afectar al rendimiento muscular, por lo que la recomendación de suplementación es bastante frecuente. Recientemente, se han publicado los resultados de un estudio (Close y col, 2013; Br J Sports Med -14 feb) en el que los investigadores valoraron los efectos de una suplementación con vitamina D3 (20000 ó 40000 UI/semana) durante 12 semanas, sobre el rendimiento. Los tests realizados para valorar el mismo fueron: 1RM press de banca y press de piernas, salto vertical. Los resultados mostraron que el 57% de los sujetos que participaron en el estudio tenían déficit de vitamina D antes de comenzar la investigación, y que todos alcanzaron niveles normales (>50 nmol/l) al finalizar la misma. A pesar de ello, no se constataron mejoras en los tests de rendimiento realizados después de las 12 semanas de suplementación. Los resultados sugieren que la suplementación con vitamina D no mejora el rendimiento muscular (al menos de los tests realizados en este estudio).
Infecciones
Vitamin D supplementation and risk of respiratory tract infections: a meta-analysis of randomized controlled trials (2013). No se encontraron beneficios claros para la prevención de infecciones del tracto respiratorio en personas sanas.
Vitamin D and Respiratory Tract Infections: A Systematic Review and Meta-Analysis of Randomized Controlled Trials (2013). En este otro meta-análisis sí se encontraron beneficios para prevenir infecciones de tracto respiratorio, pero los autores destacaron que la heterogeneidad y el riesgo de sesgo era alto y que los resultados debían tomarse con precaución.
Esclerosis
A systematic review of randomized, double-blind, placebo-controlled trials examining the clinical efficacy of vitamin D in multiple sclerosis (2013). Tras revisar los ensayos de intervención existentes, los autores no encontraron suficientes pruebas de su utilidad para prevenir la esclerosis.
The effect of vitamin D-related interventions on multiple sclerosis relapses: a meta-analysis (2013). Los niveles elevados de vitamina D no se asociaron a menores índices de recaída en la esclerosis.
Diabetes
Efficacy and safety of vitamin D for type 2 diabetes mellitus: a systematic review (2013). Los autores afirmaron que podrían podían existir beneficios para los pacientes con diabetes tipo 2, pero como las evidencias eran pocas y débiles, consideraron que no podían sacar conclusiones fiables al respecto.
Effect of vitamin D supplementation on glycaemic control and insulin resistance: a systematic review and meta-analysis (2012). No se encontraron suficientes evidencias para recomendar la suplementacion de vitamina D para la mejora de control de la glucosa y prevenir la resistencia a la insulina.
Otras enfermedades y aspectos
Meta-analysis of memory and executive dysfunctions in relation to vitamin D (2013). En este meta-análisis de estudios observacionales y de intervención se relacionaron niveles bajos de vitamina D con resultados algo peores en algunas funciones cognitivas.
Vitamin D supplementation for cystic fibrosis (2012): En esta revisión de Cochrane no se encontraron pruebas de peligros ni beneficios para la fibrosis quística por tomar suplementos de vitamina D.






